Гормонозаместительная терапия: дружба косметолога и гинеколога
На Западе уже давно не секрет – косметолог должен работать и мыслить в паре с эндокринологом. И успех косметологических манипуляций напрямую зависит от диагноза эндокринолога и вовремя назначенного комбинированного лечения.
Повторим особенности возрастных и гормональных изменений, происходящих в организме женщины, на которые стоит обращать внимание как косметологу, так и пациенту.
Пубертатный период
Основные гормоны: соматотропный, лютеинизирующий, фолликулостимулирующий.
В возрасте между 10 и 14 годами гипофиз начинает вырабатывать лютеинизирующий (ЛГ) и фолликулостимулирующий гормоны (ФГ), которые вместе ответственны за производство половых гормонов яичниками — эстрогена, прогестерона, тестостерона, которые запускают механизм изменений в организме. ЛГ, ФГ, эстроген и прогестерон играют жизненно важную роль в регуляции менструального цикла женщины. Тестостерон способствует развитию мышц и росту костей.
Кроме того, гипофиз отвечает за производство соматотропного гормона, или гормона роста, под действием которого лицо начинает терять младенческую «пухлость», увеличивается нижняя челюсть, хрящевая и костная ткани носа, надбровные дуги. Этот гормон также стимулирует скачок роста и изменяет распределение жира в теле девушки, который концентрируется вокруг бёдер, ягодиц и живота.
Изменения в пубертатном возрасте у девочек:
- формирование груди;
- расширение бёдер;
- рост лобковых и подмышечных волос;
- производство яйцеклеток;
- начало менструации.
Изменения в этом возрасте также затрагивают и кожу. С этого времени у женщин может возникнуть акне, повыситься салоотделение. Это связано с тем, что рецепторы гормонов находятся в сальных железах. В период полового созревания увеличение андрогенных гормонов вызывает рост сальных желез, что приводит к повышенному выделению кожного сала, которое является источником питания для бактерий, живущих на коже, таких как Propionibacterium acnes. Распространение этих бактерий приводит к увеличению воспалительных элементов – пустул (акне). Эстроген, однако, демонстрирует противовоспалительные свойства за счёт снижения хемотаксиса нейтрофилов, противодействуя тем самым бактериям, вызывающим акне. В противоположность этому андрогены продлевают воспаление, и, следовательно, такая «цепная реакция» приводит к ухудшению клинической картины акне.
Поэтому в данный период назначение оральных контрацептивов (ОК), которые уменьшают количество циркулирующего андрогена, может объяснять, почему так много молодых женщин с акне получают видимые улучшения болезни. ОК также стимулируют производство глобулина, тем самым уменьшая свободный и биологически активный тестостерон, и подавляют в яичниках производство тестостерона.
Репродуктивный период
Основные гормоны: половые гормоны (эстрогены и прогестины, наиболее активны 17β-эстрадиол и прогестерон), гонадотропин.
Половые гормоны ответственны за некоторые из драматических изменений, которые происходят в организме женщины в этот период. Они контролируют половое созревание, овуляцию, беременность, роды и лактацию.
Эти гормоны участвуют на всех этапах менструального цикла: гипофиз вырабатывает фолликулостимулирующий гормон, который ответственен за созревание яйцеклетки в фолликуле яичников; яичники производят эстроген, который вызывает отторжение эндометрия матки после менструации; гипофиз в свою очередь производит ЛГ, который вызывает овуляцию и стимулирует выход пустого фолликула, чтобы произвести прогестерон; прогестерон вызывает выравнивание эндометрия матки для подготовки её к принятию оплодотворенной яйцеклетки; если же оплодотворения не происходит, производство эстрогена и прогестерона останавливается, эндометрий матки разрушается и происходит менструация.
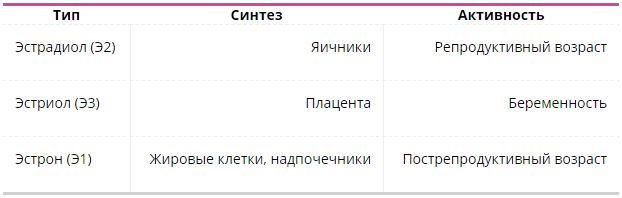
Таблица 1. Типы эстрогена, происхождение и стадии превалирования
Приблизительное содержание женских гормонов в норме:
- Эстрадиол: 25-75 пг/мл, 32 пг/мл – при менопаузе, 200-300 пг/мл – во время менструации.
- Прогестерон: 1,5 нг/мл до овуляции,15 нг/мл – после овуляции, около 300 нг/мл – во время беременности.
- Лютеинизирующий гормон: 20 IU/L – на третий день менструального цикла.
- Фолликулостимулирующий гормон: менее 9 mIU/ml на 2–3 день менструации, выше 40 mIU/ml – в период перед менопаузой.
Беременность
Если вышедшая из яичников яйцеклетка получает оплодотворение, гормональный фон женщины резко меняется. Обычного снижения уровней эстрогена и прогестерона в конце менструального цикла не происходит, месячные не наступают.
Новый гормон – хорионический гонадотропин, который вырабатывает развивающаяся плацента, выступает на первый план, стимулируя яичники производить более высокие уровни эстрогена и прогестерона, которые нужны для поддержания беременности. Именно на измерении уровня этого гормона построены тесты на беременность.
К четвёртому месяцу беременности плацента является основным производителем эстрогена и прогестерона, которые на данном этапе вызывают утолщение стенок матки, увеличивают объём циркулирующей крови и расслабляют мускулатуру, чтобы предоставить место развивающемуся плоду. Прогестерон и гормон релаксин способствуют расслаблению связок и мышц – всё это направлено на облегчение прохождения плода сквозь родовые пути. С приближением родов новые гормоны – вазопрессин и окситоцин – начинают производиться для обеспечения сокращения матки и производства молока.
После рождения ребенка уровни гормонов вновь меняются, приводя к изменениям в организме. Матка возвращается в свое нормальное состояние, улучшается мышечный тонус тазовой области и уровень кровоснабжения возвращается к нормальному.
Таблица 2. Менопауза, андропауза, адренопауза. Снижение уровня гормонов
Пременопауза и менопауза
Когда яичники перестают вырабатывать яйцеклетки (обычно это случается ближе к 50 годам), происходит скачок в производстве женских половых гормонов. Это ведёт к изменениям в состоянии женщины (ночная потливость, приливы, перепады настроения) и корректировке линии силуэта (формы становятся более округлыми, происходит перераспределение жировой клетчатки).
В этот период женщина, как правило, начинает замечать первые признаки возраста – морщины, птоз, снижение эластичности кожи и её способности к удержанию влаги. Это связано со снижением гормональной активности, уменьшением общего уровня эстрогенов. Вновь может обостриться акне – это связано с тем, что тестостерон стимулирует сальные железы производить кожное сало. Клинически доказанные изменения, связанные со старением кожи, включают в себя истончение кожи и атрофию, потерю эластичности, сухость, плохое заживление. Исследования показали, что до 30% коллагена (как типа I, который придаёт упругость, так и типа III, который способствует эластичности кожи) теряется в первые 5 лет после менопаузы, общий уровень коллагена снижается в среднем на 2% в постменопаузе в течение 15 лет.
В то время как содержание коллагена быстро уменьшается с увеличением постменопаузы, некоторые исследования показывают, что женщины, которые начинают приём гормонозаместительной терапии (ГЗТ) с эстрогеном, повышают таким образом содержание коллагена в коже на 6,5%. Таким образом, гормонозаместительная терапия может использоваться как профилактическое средство для женщин с низким уровнем коллагена.
Кроме того, имеются данные о положительном изменении содержания коллагена в коже у женщин в постменопаузе, получающих эстрадиол местно в виде патчей на живот и бедренную кость. Была отмечена сильная корреляция, свидетельствующая о том, что изменения в ответ на эстроген-терапию зависят от исходного уровня коллагена, и дальнейшего увеличения производства коллагена не происходит, когда его «оптимальный» уровень в коже достигнут. Это исследование особенно примечательно, поскольку показывает, что существует некое терапевтическое окно, в котором приём эстроген-ГЗТ может оказать максимальный эффект в стимулировании нового коллагена.
Эстроген-ГЗТ может также помочь женщинам, страдающим сухостью кожи, за счёт уменьшения потери трансэпидермальной воды. В исследовании, проведённом Pirard-Franchimont и соавт., говорилось, что водоудерживающая способность рогового слоя у женщин, получавших гормонозаместительную терапию была сравнительно выше.
Использование местных гормональнозаместительных препаратов эстрогена показало увеличение толщины эпидермиса в постменопаузе.
Подкожный жир также имеет важное значение, когда речь идёт о необходимости сохранения молодости, и распределение жира – это ещё одна область, где половые гормоны играют жизненно важную роль.
В постменопаузе снижение эстрогена и андрогенов приводит к накоплению центрального жира. В исследовании, проведённом Dieudonne и соавт., было обнаружено в два раза большее скопление адипоцитов в области живота, чем в подкожной клетчатке.
Широко известно, что менопауза приводит к изменению гормонального статуса, метаболизма и липидного профиля. В исследовании Mesalić и соавт. анализировалось влияние менопаузы на концентрацию липидов, липопротеинов и влияние эстрадиола, прогестерона, ФСГ, ЛГ на липидный профиль. Учёные установили, что в климактерическом периоде женщины имели более высокие, но недостоверные (р> 0,05) концентрации общего холестерина, ЛПОНП, ЛПНП и триглицеридов, чем женщины с регулярными менструациями. Концентрация HDL была значительно ниже у женщин в период менопаузы, чем у женщин с регулярной менструацией (р <0,05). Кроме того, концентрация аполипопротеина B была значительно выше у женщин в менопаузе (р <0,05), но концентрации аполипопротеина и липопротеина были ниже (р> 0,05). Концентрация эстрогена имела значительную отрицательную корреляцию с ЛПОНП и триглицеридами (р <0,05) и значимую положительную корреляцию с ЛПВП (р <0,05) у женщин в менопаузе. Концентрация прогестерона не показала никакой корреляции с концентрацией липидов и липопротеинов в менопаузе. Учёные заключили, что менопауза приводит к изменению липидного профиля за счёт снижения HDL и повышения уровня аполипопротеина В, тем самым увеличивая риск развития сердечно-сосудистых заболеваний. Эти изменения в свою очередь были вызваны снижением концентрации эстрогена в период менопаузы.
Гормонозаместительная терапия. Плюсы и минусы
О некоторых положительных эффектах применения гормонозаместительной терапии мы уже сказали выше. Подведём итоги.
Гормональная заместительная терапия (ГЗТ) в период после 50 лет может существенно облегчить состояние женщины. Однако вокруг ГЗТ не прекращаются споры. Ситуация обострилась в 2002 году, когда Women’s Health Initiative, Национальный институт здоровья и Национальный институт сердца, лёгких и крови приостановили фазу испытаний гормонозаместительной терапии из-за более высоких рисков, нежели ожидались, развития рака груди, сердечных приступов, инсультов и риска тромбоза нижних конечностей среди испытуемых женщин.
Следует отметить, что на Западе принято классифицировать собственно ГЗТ (эстроген + прогестин) и так называемую ЭЗТ – эстрогензаместительную терапию. Гормонозаместительная терапия рекомендована женщинам, которые прошли через естественную менопаузу, в то время как ЭРТ может быть назначена пациенткам, у которых было инициировано наступление менопаузы хирургическим путем.
Несмотря на то что положительное влияние гормонозаместительной терапии на плотность костной ткани и облегчение симптомов менопаузы известно давно, эффект её на кожу и ранозаживление только начинает изучаться. Уже известно, что женщина в постменопаузе от эстрогензаместительной терапии получает положительный эффект на кожу, но назначение должно проводиться под строгим контролем врачей, и пациентка должна проходить постоянный мониторинг здоровья во избежание нежелательных рисков.
Основные факторы риска:
- Рак груди и сердечно-сосудистые заболевания.
- Повышенный риск развития тромбов и сердечно-сосудистых проблем, связанных с определёнными типами гормонозаместительной терапии. Некоторых проблем можно избежать, применяя ГЗТ кожно (патчи), а не в виде таблеток.
Преимущества гормонозаместительной терапии:
- Облегчение симптомов (вазомоторная нестабильность, сексуальная дисфункция, перепады настроения, атрофия кожи) и сниженный риск переломов.
- Гормонозаместительную терапию следует назначать на непродолжительное время и в случаях особо тяжёлых симптомов. Особо ГЗТ может рассматриваться для женщин в предменопаузный период (раннее наступление менопаузы или через 5 лет после наступления).
- Кремы с эстрогенами для женщин, которые имеют риск развития эстрогензависимого рака груди, должны быть исключены.
- Легче усваиваются топические и оральные эстрогены (патчи или гель).
Литература:
- Angold A., Costello E. J., Erkanli A., Worthman C. M. Pubertal changes in hormone levels and depression in girls. Psychol Med. 1999 Sep; 29(5):1043–53.
- Angold A., Costello E. J., Erkanli A., Worthman C. M. Pubertal changes in hormone levels and depression in girls. Psychol Med. 1999 Sep; 29(5):1043–53.
- Ashcroft G. S., Greenwell-Wild T., Horan M. A. et al. Topical estrogen accelerates cutaneous wound healing in aged humans associated with an altered inflammatory response. Am J Pathol. 1999;155: 1137–1146.
- Dieudonne M. N., Pecquery R., Boumediene A. et al. Androgen receptors in human preadipocytes and adipocytes: regional specificities and regulation by sex steroids. Am J Physiol. 1998;274: C1645–C1652.
- Dieudonne M. N., Leneveu M. C., Giudicelli Y. et al. Evidence for functional estrogen receptors alpha and beta in human adipose cells: regional specificities and regulation by estrogens. Am J Physiol Cell Physiol. 2004;286: C655–C661.
- Kanda N., Watanabe S. Regulatory roles of sex hormones in cutaneous biology and immunology. J Dermatol Sci. 2005; 38: 1–7.
- Mesalić L., Tupković E., Kendić S., Balić D. Correlation between hormonal and lipid status in women in menopause. Bosn J Basic Med Sci. 2008 May;8(2): 188–92.
- Pelletier G., Ren L. Localization of sex steroid receptors in human skin. Histol Histopathol. 2004;19: 629–636.
- Pirard-Franchimont C., Letawe C., Gofin V. et al. Skin water-holding capacity and transdermal estrogen therapy for menopause: a pilot study. Maturitas. 1995; 22: 151–154.
- Swerdloff R. S., Odell W. D. (1975). Hormonal mechanisms in the onset of puberty. Postgraduate Medical Journal, 51(594), 200–208.
- Thornton M. J., Taylor A. H., Mulligan K. et al. Oestrogen receptor beta is the predominant oestrogen receptor in human scalp skin. Exp Dermatol. 2003; 12: 181–190.
Екатерина ГЛАГОЛЕВА — врач-косметолог, член Общества Эстетической Медицины, международный спикер, автор многочисленных статей по дерматокосметологии, владелица бюро красоты Come Mode
По материалам Портал 1nep.ru